Вряд ли найдётся человек, которому ни разу в жизни не удаляли зубы. К среднему возрасту обычно всем приходится проходить через эту малоприятную медицинскую манипуляцию – хотя бы удалять неправильно растущие или изначально больные «восьмёрки» – зубы мудрости.
Но когда впервые решаешься на такую операцию, возникает много вопросов:
- Нормально ли, что полчаса-час идёт кровотечение?
- Какая боль считается нормой, какая – патологией и когда она должна пройти?
- Почему появился налёт после удаления зуба?
О продолжительности выделения крови и болезненного периода обычно предупреждает врач, исходя из особенностей проведённой операции: насколько она была сложной, какая анестезия применялась, каков индивидуальный порог чувствительности пациента. А вот белый налёт, который можно рассмотреть в зеркале спустя пару дней после удаления зуба, пугает: стоматолог о нём не предупреждал! Опасно ли это? Откуда он взялся и нужно ли с ним бороться? Давайте обсудим эти вопросы, чтобы поводов для переживаний осталось как можно меньше.
Откуда берётся налёт?
Что-то белое в лунке можно увидеть на 2–4-й день после того, как процедура была проведена. Он представляет собой белок – фибрин. Это белковое соединение – часть свёртывающей системы крови.
После того как хирург извлечёт больной зуб, начинается небольшое кровотечение. Это нормально, ведь разрываются:
- нервы;
- связки;
- мелкие кровеносные сосуды.
Все они ранее удерживали зуб в отведённом для него месте. Теперь же образовалась ранка, и организм спешит выделить стабилизирующий фибрин, чтобы остановить кровь.
Внимание! Белая десна, покрытая фибриновой плёнкой, или белый сгусток – это часть фибрина, выступившая на поверхность. Процесс абсолютно естественный. Беспокоить пациента наличие налёта на десне не должно, так как это один из этапов заживления лунки.
Признаки здорового заживления
Удаление зуба тесно связано с травмами дёсен. Особенно если удаляются криво растущие зубы мудрости. В таких случаях пациенту нередко накладывают швы на десну, поэтому процесс заживления длится не меньше недели. В среднем, при беспроблемном удалении, срок заживления лунки составляет от 3-х дней до 1-й недели.
Сразу после операции десна неминуемо припухает, появляется отёчность, которая должна сойти через пару часов.
После операции в лунке образуется что-то вроде сгустка крови или тромба. Это нормальная реакция, так организм стремится обезопасить рану от попадания инфекций.
Также нормальной практикой считается наблюдать на лунке белый налёт или пленку. Её нечасто увидишь, но она также является частью процесса заживления.
Важно! Не нужно отдирать, удалять, вычищать или еще как-либо воздействовать на сгусток крови или плёнку. Когда рана затянется, они сами исчезнут.
Почему налёт – это хорошо?
Когда встревоженный пациент является к хирургу, производившему операцию, на внеплановый осмотр и просит повнимательнее осмотреть ранку после удаления зуба мудрости (или другого), жалуясь на молочного цвета мягкий (или твёрдый) налёт, в большинстве случаев врач советует просто подождать, не предпринимая никаких действий для его удаления. Почему?
Дело в том, что образование фибриновой плёнки – свидетельство того, что заживление началось, ранка затягивается. Она играет роль покрывала или повязки, надёжно защищающей ранку от проникновения в неё микробов и механического повреждения.
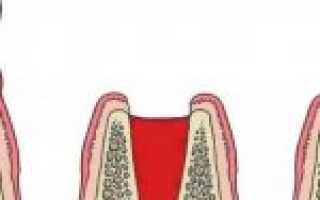
Первые сутки после извлечения зуба из гнезда формируется кровяной сгусток. Пациенту может казаться, что он имеет чёрный или тёмно-коричневый цвет. Все правильно: кровь сворачивается, темнеет. Первые 24 часа сгусток может быть багровым, бордовым. Он заполняет лунку, слегка возвышаясь над ней.
Затем образуется фибриновый налёт, а сгусток постепенно рассасывается. Устье лунки становится меньше. Молодые, вновь появившиеся клетки формирующейся кости, остеобласты смещаются от краёв лунки к центру. Организм стремится заполнить пустоту, восстановить целостность повреждённых оболочек, и тонкая белая (возможно, серая или жёлтая – такой видит её пациент в зеркале) пленочка предохраняет полость с открытой раной от различных инфекций, давая возможность иммунным клеткам кропотливо проделывать свою работу.
Причины появления белых пятен
Изменение цвета слизистой оболочки может говорить об одном из следующих заболеваний:
- стоматит;
- кандидоз;
- лейкоплакия;
- киста.
Однако у его появления могут быть и иные причины:
- развитие жировика;
- фибринозный налет после удаления зуба.
Более точно определить причину появления пятнышка поможет его внешний вид и структура.
Стоматит
Если пятно образовано слоем плотного налета, не поддающегося удалению, скорее всего, это стоматит – воспаление слизистой оболочки полости рта
Факторов, провоцирующих иммунную систему на подобную реакцию, несколько:
- бактериальная или вирусная инфекция;
- механические повреждения слизистой оболочки;
- авитаминоз;
- некачественные или плохо установленные зубные протезы.
Также спровоцировать появление стоматита может уменьшение слюноотделения – в результате общего обезвоживания, приема некоторых специфических препаратов и даже избыточной гигиеной полости рта.
Кандидоз
Если пятно образовано белесым налетом, легко снимающимся ватной палочкой, но спустя какое-то время образующимся вновь – это признак кандидоза. Кандидоз или молочница – поражение слизистой оболочки грибками рода Candida
- снижение иммунитета на фоне тяжелых заболеваний, особенно инфекционных;
- авитаминоз;
- дефицит железа;
- нарушения в работе эндокринной системы;
- дисбактериоз полости рта.
Также развитию кандидоза способствуют уменьшение слюноотделения и повышение кислотности слюны (такое состояние наблюдается при многих заболеваниях ЖКТ).
Лейкоплакия
Если пятно имеет вид плотной бляшки молочного цвета либо скопления мелких чешуек – это признак лейкоплакии полости рта. Лейкоплакия не является самостоятельным заболеванием, это специфический синдром, при котором эпителий слизистой оболочки утолщается и ороговевает.
Лейкоплакия может возникнуть как реакция на внешние агрессивные раздражители, такие, как:
- травмирование слизистой оболочки острыми краями зубов или неправильно установленными протезами;
- частое продолжительное употребление горячей или острой пищи;
- курение;
- длительное воздействие на организм вредных химических веществ (например, при работе на химическом производстве).
Также этот синдром может возникнуть на фоне недостатка витамина А.
Главная опасность лейкоплакии – в том, что при отсутствии лечения она способна переродиться в рак. Первый признак превращения лейкоплакии в злокачественную опухоль – посерение и помутнение поверхности белого пятна.
Киста
Киста далеко не всегда видна на поверхности, но иногда ее можно заметить в виде небольшого белесоватого пятна под коронкой зуба. Киста – это особое образование в мягких тканях, по сути, полость прямо внутри десны, стенки которой образованы видоизмененными клетками.
Часто эта полость заполнена гноем. Кисты зубов образуются в результате инфицирования мягких тканей и их патологического разрастания.
Жировик
Жировик, или липома имеет вид небольшого пятна мутно-белого или желтоватого цвета, мягкого на ощупь. Он представляет собой скопление жировой ткани, окруженное слизистыми стенками. Такие новообразования обычно не доставляют неудобств, не болят и в большинстве случаев безобидны.
Однако при слишком больших размерах жировик может помешать нормальному процессу жевания или артикуляции. Наиболее частая причина возникновения жировика – частые механические травмы, например, накусывание щеки или натирание участка слизистой брекетом или протезом.
Фибринозный налет
После удаления зуба через какое-то время может появиться белый налет возле лунки. Однако это практически единственный случай, когда белые пятна говорят не о болезни, а, наоборот, о процессе заживления послеоперационной раны.
Эти пятна – так называемый фибринозный налет. Он представляет собой отмершие клетки эпителия, прикрывающие новый нарастающий слой. Лечить фибринозный налет не надо, в процессе заживления он сходит сам без каких-либо последствий.
Налёт и неприятный запах
Иногда пациенты переживают из-за неприятного запаха, источаемого ранкой. Порой он тоже является вариантом нормы, потому что обусловлен отсутствием возможности провести как следует привычные гигиенические процедуры. Так, первые 8 часов после удаления зуба изо рта может пахнуть, потому что пользоваться щёткой и зубной пастой нельзя.
Пока не рассосётся кровяной сгусток, нельзя полоскать рот: пытаясь прочистить все полости, которые пока запрещено дезинфицировать щёткой с пастой, можно случайно вымыть из раны сгусток. Итог: инфицирование, необходимость принимать антибиотики, открытие кровотечения, медленное заживление.
Кроме того, после получения разрешения стоматолога на 2-й день на обычную процедуру утренней и вечерней чистки зубов, дёсен и языка, некоторые пациенты обнаруживают, что попросту не могут этого сделать. Причина: отёк и сильная болезненность в месте удалённого зуба. Порой полость, десна и щека могут болеть так, что даже рот открыть полностью невозможно, приходится пить сок через трубочку и есть пюре из чайной ложки. В таких случаях физически трудно почистить зубы.
Иногда неприятный запах свидетельствует о развитии воспаления. Обычно одновременно присутствует болезненность (она на 3–4-й день усиливается, вместо того чтобы уменьшаться). Обращение к врачу требуется при первой же возможности: не исключено, что начался гнойный процесс, особенно если на вид налёт приобрёл зелёный или жёлто-зелёный оттенок.
Желтый налет на языке у взрослых и детей, причины и лечение
На сегодняшний день редко можно встретить человека с розовым чистым языком. Из-за того, что экология позволяет желать лучшего, а еда у нас богата различными химическими добавками, состояние организма человека с каждым днем ухудшается. И это начинает отражаться на языке, по которому, на Востоке, уже давно определяют болезни и даже на основе этого прописывают лечение. Есть случаи, когда можно увидеть желтый язык, о чем это свидетельствует? Какие причины желтого налета?
Действия после удаления зуба
Если хирург удалил зуб, то он обязательно даст рекомендации пациенту, выполнение которых поспособствует скорейшему выздоровлению.
Не переживайте, что вы о чем-нибудь забудете: стоматологи прекрасно понимают, что человек после такой манипуляции испытывает болезненные ощущения, нервничает, а потому выдают информацию о том, как себя вести, на отдельно напечатанной карточке.
Нормально ли повышение температуры после удаления зуба? Да, возможно, она поднимется даже до 38 °С. Сбить её в домашних условиях можно парацетамолом. Он окажет также обезболивающий и противовоспалительный эффект. Стойко держащаяся или высокая температура – признак развития гнойного процесса. Немедленно к врачу!
Рекомендации индивидуальны, но, скорее всего, вы услышите, что нельзя:
- первые 2–3 часа принимать любую пищу, пить (ранка может воспалиться при попадании на её поверхность чужеродных предметов);
- курить и употреблять алкоголь (при курении сосуды спазмируются, кровотечение прекращается до срока, кровяной сгусток формируется плохо, алкоголь же может вызвать расширение сосудов и усиление кровотечения до опасных масштабов);
- греть повреждённое место, посещать сауну, заниматься спортом (тоже приводит к активному кровотоку);
- первые сутки полоскать рот (дабы сохранить сгусток).
Прикладывайте к десне лёд или бутылку с холодной водой, чтобы снять отёк, но долго не держите.
Желтый налет на языке
Такая проблема, как жёлтый налёт на языке – это часто встречающееся нарушение естественного здорового цвета языка, которое говорит, как о нарушениях в полости рта, так и о сбоях в работе внутри организма. При этом если вы заметили у себя жёлтый язык, причина его появления может оказаться внезапной, и может повлечь за собой длительный курс лечения.
Поэтому, ответить на вопрос, почему язык жёлтый, может только компетентный специалист, а чаще – группа врачей, которых придётся обойти, чтобы гарантированно исключить самые худшие варианты развития событий.
Действия после удаления зуба мудрости
Удаление передних зубов обычно проходит без затруднений. Корни там не такие мощные, извлечение их не сопровождается особой болезненностью, заживает все быстро. «Шестёрки» и «семёрки» более непредсказуемы. Но самой сложной операцией у стоматологов считается удаление зуба мудрости. Причины:
- такие зубы растут неправильно, порой без коронок, прорезываясь одними корнями;
- корни перепутаны, приходится рассекать их в процессе операции, что удлиняет процедуру;
- есть опасность не заметить куски зуба в большой кровоточащей ранке и забыть их там.
Случается, удаление зуба мудрости занимает не один час и требует дополнительной анестезии. Если есть возможность, возьмите на следующий день выходной на работе, чтобы восстановиться. Действия в целом такие же, как после удаления любого зуба:
- не есть и не пить 2–3 часа;
- не касаться языком ранки;
- не полоскать рот;
- не жевать на повреждённой стороне;
- в течение недели стараться употреблять только тёплую, но не холодную и горячую пищу;
- принять обезболивающее, если неприятные ощущения очень досаждают;
- если хирург прописал антибиотики – обязательно пропить курс.
Как только отёк и боль пройдут, так что появится возможность нормально открывать рот, чистите зубы дважды в день. Соблюдение гигиены – необходимое условие скорейшего заживления.
Неполное удаление
Как правило данное явление способствует возникновению альвеолита, но если иммунитет у человека сильный, а гигиена полости рта в норме, воспаление может и не произойти. Ранка в первый день внешне выглядит практически так же, как и при норме и лишь на вторые и четвертые сутки десны отступают, и участки корня становятся видными.
В данной ситуации необходимо быстро обратиться за медицинской помощью, чтобы доктор доделал манипуляцию до конца. Обязательно попросите, чтобы вам сделали контрольный снимок рентгена. На нем четко будет понятно, свободна ли полость и нет ли в ней свободнолежащих очагов.
Как определить заживление дёсны
При заживлении белая плёнка остаётся на поверхности несколько дней. Отёчность и боль могут усилиться на 2-е сутки. На третьи-четвёртые – вы должны почувствовать облегчение. Если мягко коснуться языком повреждённого места, кажется, будто там образовалась шишка.
Идут 2 процесса:
- формирование кости (ведь часть её пришлось вырвать вместе с зубом);
- образование слизистой оболочки.
5–7 дней держится налёт, после чего он постепенно сходит на нет, слизистая обретает нормальный розовый цвет. На 10-й день уже ничего не должно беспокоить. Образовалась новая ткань эпителия, которая закрывает устье лунки.
Но регенерация костной ткани ещё не завершилась: это произойдёт через 3–6 месяцев. Пациент этого процесса не ощущает, его видно только при осмотре у стоматолога.
Виды
В зависимости от типа инфекции различают несколько форм поражения, самыми распространенными считаются следующие:
- катаральный стоматит — разновидность считается наиболее распространенной, сопровождается повышенным слюноотделением, отёчностью, желтым или белым налетом;
Почти в 90 % случае возникает кровоточивость дёсен, неприятный запах
- кандидозный — возникает чаще всего в молодом и пожилом возрасте, после попадания грибков Candida на слизистые оболочки ротовой полости повышается риск возникновения неприятных ощущений. Пациент ощущает жжение в гортани, во рту образуется белый налет творожистой консистенции, иногда утрачивается способность различать пищу на вкус;
- афтозный стоматит — возникает при генетической предрасположенности, на фоне патологий желудка, аллергических реакций на наркоз, вирусных поражений. На слизистых оболочках возникают 3-5 язвочек, их образование сопровождается болью, слабостью.
Альвеолит: как обнаружить и что делать
Иногда удаление зуба осложняется заболеванием под названием альвеолит.
Его причины:
- вымывание кровяного сгустка в результате неосторожных действий пациента (ранка остаётся незащищенной, туда заносится инфекция);
- зуб удалялся на фоне острого пародонтита или другого заболевания;
- отсутствие кровотечения во время удаления (если была использована анестезия с адреналином);
- плохое соблюдение гигиены пациентом.
Заподозрить что-то неладное может сам пациент.
К 3–4-му дню его беспокоят:
- усиление боли;
- появление пульсирующей боли;
- налёт с примесью и запахом гноя;
- рост температуры.
Альвеолит
Нужно обратиться к хирургу, который производил операцию. Для лечения применяют марганцовку и перекись водорода. Соединяясь, они образуют пенящуюся смесь, выделяющую кислород. Под воздействием этой смеси гнойная плёнка смывается, очаг воспаления прочищается.
Почему возникает у ребенка?
Перечислим основные причины появления данного симптома у детей:
- Застой желчи в протоках вследствие паразитарного поражения печени. Глисты, в том числе и лямблии, механически препятствуют нормальному функционированию желчевыделительной системы.
- Болезни желудка и кишечника. Дети, как и взрослые, могут иметь патологии пищеварительной системы (основные симптомы перечислены выше).
- Физиологическая желтуха у новорожденных. Возникает в первые дни жизни. При постановке данного диагноза врач исключает возможность существования серьезных патологий, имеющих подобную симптоматику. Физиологическая желтуха у младенцев не требует лечения и самостоятельно проходит через определенное время.
- Болезни желчевыделительной системы. Причины и симптомы данных недугов сходны как у детей, так и у взрослых.
- Сахарный диабет. Эта болезнь (как и некоторые другие тяжелые заболевания) может также иметь описываемый симптом.
- Общие и локальные инфекции организма. Заболевания ротовой полости (стоматит, кариес, ангина и др.), общие инфекционные поражения организма имеют соответствующую каждой болезни симптоматику и требуют незамедлительного лечения.
Детский организм (особенно у новорожденных) вследствие неразвитого иммунитета очень уязвим. Поэтому любое самолечение недопустимо.
Острый край лунки
Одна из стенок лунки может возвышаться над прочими. Если она имеет острые края, то прорезает формирующуюся слизистую оболочку. Выступая наружу, она остаётся незащищенной. В итоге не исключено развитие воспалительного процесса – альвеолита. Плотная белая точечка сама по себе не болит, но вызывает беспокойство. Что делать? В большинстве случаев она исчезнет самостоятельно. Иногда потребуется хирургическая процедура: отодвигание дёсны и накладывание шва.
Ни в коем случае не пытайтесь что-то сделать самостоятельно! Справиться с ситуацией может только врач.
Когда стоит обратиться к врачу?
Удаление зуба – это настоящая мини-операция. Теоретически возможно появление любых осложнений, развивающихся после оперативного вмешательства, вплоть до неприятностей с давлением и сердечно-сосудистой системой. Поэтому, если вас что-то беспокоит, не стесняйтесь лишний раз показаться врачу.
Лучше пусть он проведёт осмотр и примет вовремя необходимые меры, чем вы будете дожидаться осложнений. В любом случае стоит показаться врачу на 3–4-й день после удаления, чтобы он сказал, все ли идёт нормально.
И тем более следует нанести визит в клинику, если у вас:
- не стихает боль;
- не проходит кровотечение;
- болезненность приобрела иной характер;
- появилась температура;
- возникают затруднения с открыванием рта;
- присутствует аллергия на назначенные антибиотики (или они не дают эффекта).
Пропустить появление болезненных ощущений вы не сможете, так как они очень яркие. Нет терпите: чем раньше вы примете меры, тем быстрее заживёт лунка, и можно будет ставить протез.
В лунке что-то белое и другие симптомы послеоперационного периода
При проведении операции по удалению зуба повреждается слизистая оболочка, а кровоснабжающие сосуды и нервы получают разрывы. Нарушается целостность связок и мышечных волокон, а также мягких тканей, окружающих зону повреждения и удерживающих корни зуба в привычном положении.
Результатом такого вмешательства в зоне удаления возникает воспалительный процесс четкой локализации. Он необходим для безболезненного и эффективного заживления, поэтому возможны следующие симптомы:
- кровотечение, длящееся от получаса до 3 часов;
- боль в зоне вырванного зуба, распространяющаяся на соседние органы (зубы, челюсть, ухо, нос);
- отек в зоне операции и близлежащих тканей;
- яркий красный цвет в зоне удаленного зуба;
- незначительная гипертермия до 37-38 градусов и жар в месте удаления;
- снижение функций челюсти, дискомфорт при открытии рта и жевании.
Симптомы вполне допустимы, их интенсивность постепенно снижается, а к концу недели после удаления исчезают. При присоединении бактериальной инфекции или появлении воспаления, симптомы становятся выраженными и сами не проходят. Здесь понадобится консультация и назначение антибиотиков.
Профилактика: советы доктора Зубастика
Конечно, в идеале лучше не доводить ситуацию до того, что потребуется удалять зуб, то есть соблюдать гигиену и не реже раза в год показываться стоматологу.
Но далеко не всегда ситуация полностью подконтрольна пациенту. Иногда требуется вырвать:
- зуб мудрости, мешающий соседним зубам;
- зуб, на который была неправильно установлена коронка;
- зуб, создающий препятствие для формирования правильного прикуса.
Главная задача пациента – выполнять все рекомендации хирурга после операции. Не полощите рот первые сутки после процедуры, не курите. Первую неделю будьте особенно внимательны к своему здоровью: не переохлаждайтесь, избегайте мест с большим скоплением людей, чтобы не подхватить какой-нибудь вирус.
Старайтесь по мере сил соблюдать требования гигиены. Если чистить зубы пока трудно, на 3–4-й день просто полощите рот раствором воды и зубной пасты (с этого времени можно не бояться, что сгусток будет вымыт).
Ненадолго забудьте об активных занятиях спортом и любимой сауне. Через 10 дней вы сможете беспрепятственно тренироваться в спортзале и париться, а пока потерпите.
Обязательно пропейте курс антибиотиков, если хирург посчитал нужным назначить их. Так поступают после удаления сложных зубов, например, «восьмёрок», или если зуб ликвидировали на фоне воспаления.
Что делать при сильных болях
- Необходимо соблюдать следующие предписания: Не прикасаться к лунке, которая болит, языком или другими предметами;
- Не делать полосканий в первые 2-3 суток после операции;
- Не кушать холодное, горячее, острое, сладкое, кислое или соленое;
- На морозе дышать носом;
- Отказаться от алкоголя и сигарет;
- Не греть то место, где болит, отказаться от посещения саун, бань и горячих ванн до полного заживления лунки;
Принять обезболивающий препарат (Нурофен, Кеторол, Кетанов, Анальгин, Баралгин, Спазмалгон);В первые сутки после удаления можно делать холодные компрессы на место, где болит. Это принесет временное облегчение за счет заморозки холодом растревоженных нервных окончаний;Можно делать ванночки для больной десны. Для них используют либо раствор Хлоргексидина, либо травяные отвары (ромашка аптечная, дубовая кора, зверобой). Нужно набрать жидкость в рот и подержать на стороне, которая болит, столько, сколько сможете (не менее 2-3 минут);Антисептические полоскания из раствора пищевой соды или поваренной соли можно делать лишь через 3-4 дня после хирургических манипуляций (если раньше – можно вымыть сгусток из лунки);Принять антигистаминные (Тавегил, Супрастин, Ксизал, Эриус) – они снизят местную отечность и с легкостью усыпят.